En åpen og ærlig erkjennelse av at det har skjedd en uønsket hendelse når det inntreffer, og hva som er skjedd, har vært et sentralt tema i prosjektet Ivaretakelse. Deltakerne i prosjektet har lagt vekt på at det er svært vanskelig for pasienter, brukere og pårørende når dette uteblir. Erkjennelse er også en tilbakevendende tematikk i litteraturen, mest kjent som begrepet open disclosure [2, 3].
Hvor stort problem er det, at uønskede hendelser ikke erkjennes? Det har vi ikke sikre data på. Rapporter fra Norsk pasientskadeerstatning (NPE) viser imidlertid at det er manglende dokumentasjon på skader i tjenestens interne systemer til og med i saker der pasienter har fått innvilget erstatning for svikt i behandlingen. NPE skriver at 39 % av pasientskadene ble registrert av sykehusene i avvikssystemene. NPE bemerker at dette gir grunn til bekymring når det gjelder meldekultur og åpenhet om pasientskader. Det er også stor variasjon mellom sykehusene. Andel erstatningsberettigede skader som er dokumentert i avvikssystemet, varierer fra 8 % på det laveste til 75 % [5].
Det er alltid en viss risiko forbundet med å motta helse- og omsorgstjenester. Det er menneskelig å gjøre feil, utstyr kan gå i stykker, og det kan oppstå uventede komplikasjoner eller andre hendelser som var vanskelig å forutse. Helsepersonell arbeider under tidspress i et komplekst samspill med andre kollegaer, avdelinger, virksomheter og avansert teknologi. Ærlighet og åpenhet om hendelsen og situasjonen er avgjørende for å komme videre for både tjenesteyter og for pasient, bruker og pårørende som er utsatt for en uønsket hendelse.
Ikke vent, selv om mye er uklart
Erkjennelsen bør skje så snart som mulig etter hendelsen har inntruffet, selv om man ikke har alle detaljene og fakta på daværende tidspunkt [7]. Når årsaks- eller hendelsesforløpet er uklart, er det viktig å være åpen om dette. Pasienter, brukere og pårørende må forsikres om at tjenesten tar ansvar for at hendelsen blir nøye gjennomgått.
Representanter for norske pasienter formidler at det ofte går for lang tid før det holdes et møte [6]. Dette kan da bli oppfattet som å holde tilbake informasjon. Der tillit blir brutt fordi erkjennelse og informasjon blir holdt tilbake, kan bitterhet og strid oppstå, og pasienten kan miste tiltro til helse- og omsorgspersonell og til tjenesten [8-11] [12].
Informasjon
Pasienter, brukere og pårørende kan ha ulike behov når det gjelder hvor mye informasjon som skal gis umiddelbart etter hendelsen [13], men det er viktig at informasjonen kommer løpende og er oppdatert [7] [14].
Prosjektets referanse- og arbeidsgrupper påpeker at mange pasienter, brukere og pårørende opplever å få for lite informasjon etter en uønsket hendelse, til tross for at det er informasjonsplikt. Mangel på informasjon er et kjent problem også i litteraturen [7, 9, 10, 13, 15] [12].
Retten til informasjon behandles nærmere i Helsedirektoratets veileder
Sjekklisten for samtaler under Praktiske virkemidler inneholder egne punkter om informasjon.
Empati og beklagelse
Utover selve informasjonen har hvordan man blir møtt etter en uønsket hendelse vært et sentralt tema i prosjektet. Pasienter, brukere og pårørende har behov å bli møtt med empati og en beklagelse, og for at deres opplevelser og perspektiver blir tatt på alvor. Ivaretakelse innebærer å være til stede med sin fulle oppmerksomhet i møte med de berørte, vise empati og uttrykke forståelse for pasientens, brukerens og pårørendes perspektiv.
Mangel på empatisk kommunikasjon og følelsen av å ikke ha fått nok informasjon, kan føre til
- svekket tiltro til tjenesten og usikkerhet rundt egen situasjon og veien videre [11, 14, 16] [12]
- negative følelser som sinne, engstelse og stress [7, 10, 13]
- at de berørte blir mer opprørt over behandlingen i etterkant enn av selve hendelsen [13]
Den utvidede forståelsen av ivaretakelse slik den er beskrevet i denne guiden, har mange likhetspunkter med det engelske begrepet compassion slik Michael West har konkretisert det [4]:
- oppmerksom tilstedeværelse
- forståelse for den andres perspektiv
- empati (medfølelse)
- kloke handlinger
Åpen erkjennelse, empati og en beklagelse er viktig for
- at begge parter fortsatt kan beholde tillit og en god relasjon i tiden fremover, tross den uønskede hendelsen [2, 13, 15, 17]
- å redusere den emosjonelle belastningen og fremme bearbeiding av hendelsen og helningsprosessen for pasienter, brukere og pårørende [2] [10]
- at helsepersonell og virksomheten kan ta lærdom av hendelsen, forbedre egen tjeneste og komme seg videre i etterkant [18]
Forskjellen på en beklagelse og en unnskyldning utdypes i neste kapittel. Å beklage kan og skal gjøres så snart en uønsket hendelse har skjedd, selv om årsaksforhold ikke er avklart. Man beklager at det har skjedd en hendelse. Man skal ikke be om unnskyldning før det er oversikt over hva som har skjedd eller hva skaden skyldes.
Viktigheten av en "tillitsgjenopprettende tilnærming" utdypes også i neste kapittel.
Hva hindrer åpen erkjennelse?
Det er en rekke ulike forhold som kan utgjøre barrierer for åpne og ærlige erkjennelser. Helsepersonell kan frykte at en åpen og ærlig erkjennelse vil svekke pasientens tillit. De kan også være urolige for at det vil medføre mistillit og/eller sanksjoner fra kollegaer, virksomheten eller myndigheter [15, 19].
"Ufeilbarlighetskultur" blant helsepersonell kan også være en hindring. En slik kultur har normer om perfeksjon og forventninger om aldri å gjøre feil. Det kan føre til at det ikke snakkes åpent om uønskede hendelser, at involvert helsepersonell blir stigmatisert, og at smerten de opplever ved å ha bidratt til pasientskade må holdes skjult. [20] [21] Se kapittel "Kultur for psykologisk trygghet, åpenhet og læring" En ufeilbarlighetskultur kan også ha som normer at man ikke skal komme med kritikk av kollegaer, eller at man skal bidra til å beskytte egne kollegaer fra kritikk. Denne kollegiale lojaliteten kan av pasienter oppfattes som å dekke over [9].
Tvil om egne ferdigheter og mangel på opplæring er også viktige hindringer for åpen erkjennelse, og temaet bør derfor være med i utdanningene og i andre kompetansetiltak senere [2].
Uenighet om situasjonsforståelsen
Pasienter, brukere og pårørende kan ha en annen oppfatning av uønskede hendelser enn helsepersonell og virksomheten [12], som kan forholde seg til en mer avgrenset forståelse av begrepet [22]. De berørte kan ha observasjoner og perspektiver som tjenesten ikke har, og et annet syn på hva som kunne eller burde vært gjort eller ikke gjort. Begrepet «påregnelig risiko» tolkes ulikt og er vanskelig å forstå også for helsepersonell og tjenesten. Dette har vært et viktig tema for Varselutvalget, som foreslo at begrepet erstattes med «som kunne vært unngått», i tråd med svensk praksis [6].
Pasientrepresentantene i prosjektet har vært opptatt av "en rød knapp å kunne trykke på", når det de opplever som en uønsket hendelse ikke blir tatt tak i. Dette finner vi også støtte for i litteraturen [23]. På bakgrunn av dette er det under beskrevet en trappetrinnsmodell med forskjellige kanaler for å gi tilbakemeldinger og melde uønskede hendelser.
Praktiske virkemidler
Momenter å vurdere når det gjelder hvem som bør gjennomføre samtalen(e)
Leder skal alltid være involvert i oppfølgingen etter uønskede hendelser og har ansvaret for at det holdes samtale(r), men er ikke nødvendigvis den som gjennomfører samtalen(e). Samtalen bør gjennomføres av en som har tilstrekkelig nærhet til hendelsen, som vil ofte bety involvert personell. Egnetheten bør vurderes. Samtidig skal personen ofte representere virksomheten. I kortversjon bør den som gjennomfører samtalen
- ha nærhet til hendelsen
- ha ivaretakende, empatiske evner
- kunne representere virksomheten
Den uønskede hendelsen kan være en så stor belastning for pasienter, brukere og pårørende at de ikke ønsker å møte involvert personell eller ledelse. Det er da viktig at de i stedet møter en de kan ha tillit til.
Det kan også være at involvert personell er så preget av hendelsen at det ikke er tilrådelig at de møter pasient, bruker eller pårørende. The Second and Third Victim Research Group [24] har lagd denne modellen som illustrerer hvem som bør ha samtale med pasient, bruker og pårørende. Det avhenger av både hendelsens alvorlighetsgrad og hvorvidt involvert personell er i stand til å møte, eller om de er for sterkt preget.
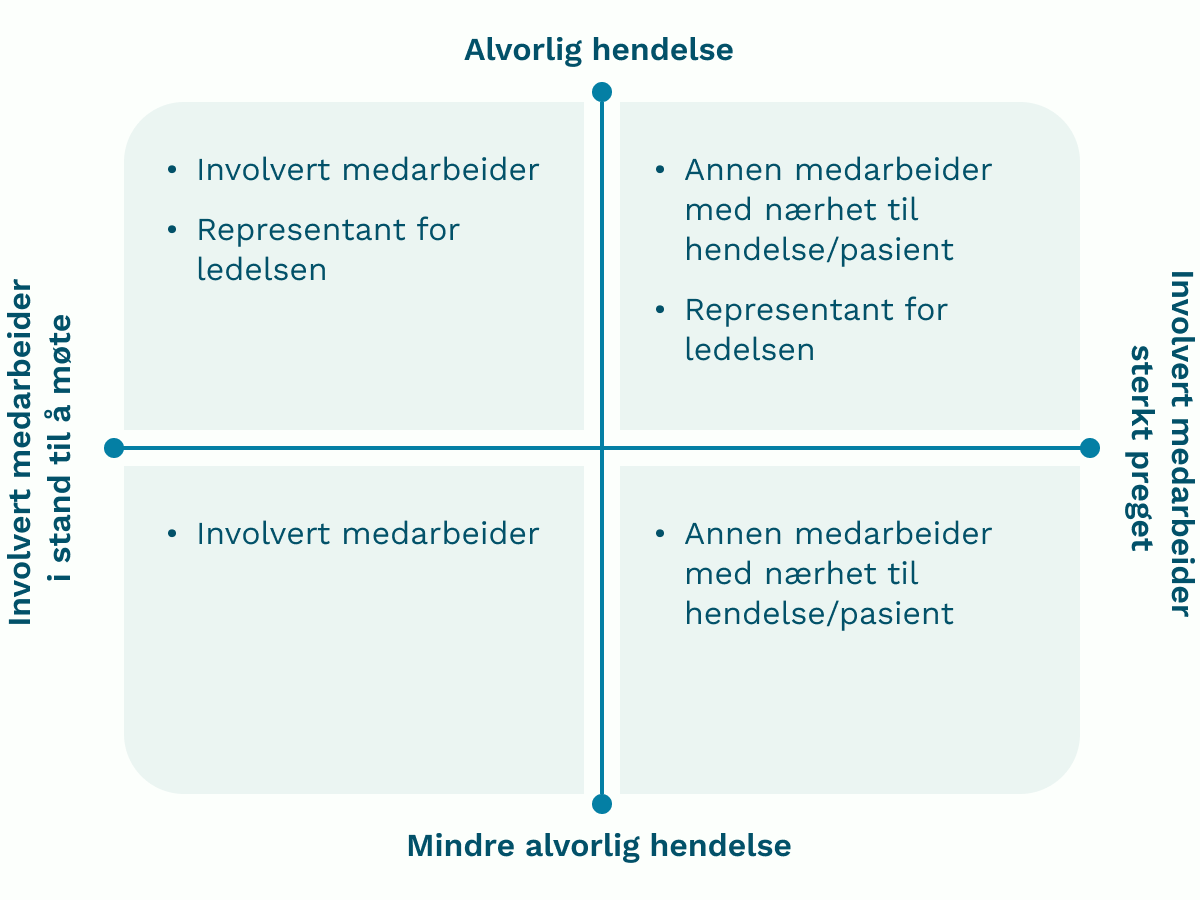
Hvor mange som skal møte på vegne av virksomheten bør vurderes nøye. De som har vært utsatt for hendelsen kan lett kjenne på ubalansen i "maktforholdet" om det er flere fra virksomheten til stede.
Mediehåndtering
Noen uønskede hendelser blir mediesaker, med innlegg i både presse og sosiale media. Leder bør, når det er aktuelt, forberede de involverte – pasienter, brukere, pårørende og medarbeidere - på at det kan skje. Fremstilling i media kan avvike fra egne erfaringer, og opplevelsen av at fremstillingen ikke er riktig/sannferdig kan bli en svært ubehagelig ekstrabelastning for de berørte.
De kan også være aktuelt å forberede de berørte på at erfaringsdeling i sosiale eller andre medier medfører en risiko for at de mister kontroll over hvordan egen historie formidles og kommenteres.
Sjekkliste for samtaler
Formålet med de innledende samtalene er å erkjenne den uønskede hendelsen og å gi informasjon. Samtalene skal også gi uttrykk for medfølelse, og de berørte skal oppleve støtte og at de blir lyttet til. Dialogen skal være varsom og ivaretakende, og samtidig overholde informasjonsplikten.
Antall samtaler og hvordan samtaler skal gjennomføres, må vurderes i hvert enkelt tilfelle. Hendelsens alvorlighetsgrad, kompleksitet og omfang, inkludert hvor omfattende eller langvarige tiltakene er som må iverksettes i etterkant, er avgjørende for vurderingen. I tillegg kommer individuelle hensyn og behov hos pasientene, brukerne og pårørende.
Det er en stor fordel om samtalen kan forberedes i samråd med leder, kollegaer og gjerne andre ressurspersoner med erfaring fra slike samtaler, inkludert hvilken informasjon som skal gis og hvordan. Samtidig er det viktig å ikke vente, men ha en samtale tidlig, om det man vet om hendelsen på det tidspunktet.
Forberedelser til samtale
- Sørg for at samtalen kan skje ansikt-til-ansikt, på et rolig sted uten forstyrrelser.
- Oppfordre pasient eller bruker til å ha med pårørende eller andre støttepersoner. Les mer i Pårørendeveileder - Helsedirektoratet
- Vurder nøye hvem og hvor mange som skal delta i møtene. Det er nesten alltid hensiktsmessig å ha med en kollega eller leder i samtalen, men for å unngå at pasient, bruker og pårørende opplever seg overkjørt, bør det ikke være for mange fra tjenesten.
- Ta hensyn til at enkelte berørte ikke ønsker møte med behandler eller den de mener er ansvarlig for hendelsen.
- Vurder, og ta hensyn til, pasientens, brukerens og/eller pårørendes forutsetninger og behov.
- Vurder hvilken informasjon som er viktigst å gi først. Kanskje ikke all informasjon kan deles i første møte?
- Reflekter over hva slags form og innhold i samtalen du ville ha ønsket, om hendelsen hadde skjedd deg eller dine nærmeste.
Gjennomføring av samtale
- Sørg for å være oppmerksom og fullt til stede i samtalen.
- Forbered pasient, bruker og/eller pårørende innledningsvis på at samtalen omhandler et vanskelig tema.
- Erkjenn åpent og ærlig at det har vært en uønsket hendelse.
- Vær nøytral i beskrivelsen av andre kollegaer, avdelinger og virksomheter.
- Informer om
- hendelsesforløpet - hva som skjedde ut fra et faglig perspektiv, konkret og forståelig forklart, uten å tolke eller spekulere om årsak.
- mulige konsekvenser, prognose og eventuelt fremtidig behandlingsforløp
- prosess for å undersøke nærmere hva som har skjedd der dette er aktuelt
- eventuell kontaktperson
- pasient- og brukerombudets (POBO) rolle og kontaktinformasjon
- Ved alvorlige hendelser, informer også om
- mulighet for å melde saken til Statens helsetilsyn og/eller Statens undersøkelseskommisjon for helse- og omsorgstjenesten (Ukom) og at dette kan gjøres på helsenorge.no
- mulighet for å søke erstatning hos Norsk Pasientskadeerstatning (NPE). Presiser at det ikke er sikkert at de vil få erstatning
- at virksomheten har varslet saken til Helsetilsynet/Ukom/politi der dette er tilfelle eller planlegges gjort
- Se også neste avsnitt "Muligheter for pasienter, brukere og pårørende å melde fra".
- Gi pasient, bruker og/eller pårørende tid til å forholde seg til informasjonen og til å stille spørsmål.
- Vis at man er lei seg. Uttrykk beklagelse og medfølelse, men sørg for at det er pasient, bruker og/eller pårørende som er i sentrum, ikke egne opplevelser.
- Ikke be om unnskyldning før det er oversikt over hva som har skjedd eller hva skaden skyldes. (Se eget kapittel om unnskyldning.)
- Spør pasient, bruker og pårørende hvordan de har det, hva de har behov for, hva som er viktig for dem nå.
- Oppfordre pasient, bruker og pårørende til få fortelle om sin opplevelse av hendelsen. Vis forståelse for den.
- Forsikre de berørte om at de vil få mer anledning til å bidra med sitt perspektiv, for eksempel i forbindelse med en gjennomgang av hendelsen.
- Vis interesse og være lyttende hvis pasient, bruker og/eller pårørende har en annen oppfatning av situasjonen. Bidra til en avklaring slik at tryggheten og tilliten opprettholdes. Av og til opplever pasient, bruker og/eller pårørende at hendelsen er mer alvorlig enn behandler. Derfor er det viktig med en god dialog og gjennomgang av hendelsesforløpet.
- Informer pasient, bruker og/eller pårørende om hvordan de kan ta saken videre, hvis man fortsatt har ulike oppfatninger etter en slik dialog, Se eget punkt om tilbakemeldingstrappen. Deres oppfatning av situasjonen bør dokumenteres.
- Forbered de berørte på at det kan bli mediesak, der dette er aktuelt, og at deling i sosiale medier erfaringsmessig også kan medføre risiko for at de mister kontroll over egen historie. Se mediehåndtering i dette kapitelet.
- Oppsummer hva som er neste skritt og avtal eventuelle oppfølgingsmøter.
- Gjør det enkelt for de berørte å ta kontakt. De får ofte ikke med seg all informasjon med en gang. Et telefonnummer de kan ringe (og alltid får svar på dagtid) kan være til stor hjelp.
- Takk for samtalen.
Oppfølgende samtaler
- Takk pasient, bruker og/eller pårørende for å delta på samtalen.
- Spør pasient, bruker og/eller pårørende hvordan han/hun har det, hvordan vedkommende har opplevd situasjonen, og hva de har behov for.
- Gi oppdatert informasjon ettersom hendelsesforløpet, prognose m.m. blir klarlagt.
- Informer om tiltak som tjenesten vil iverksette, når det er avklart. Vis at tjenesten har lært og anstrenger seg for å forebygge at slike hendelser ikke skjer igjen.
Muligheter for pasienter, brukere og pårørende å melde fra om uønsket hendelse – En trappetrinnsmodell for tilbakemeldingsfunksjon
Tjenesten skal sørge for bruk av erfaringer fra pasienter, brukere og pårørende til læring og forbedring (Forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten § 7e). Det skal innhentes tilbakemeldinger systematisk. I tillegg bør pasienter, brukere og pårørende som opplever uønskede hendelser informeres om hvordan de går fram for å gi tilbakemeldinger. Saker og uenigheter bør forsøkes løst på lavest mulig nivå. Dette er i tråd med Varselutvalgets standpunkt, se tekstboks.
Figur xx under viser at det laveste trinnet å rette en klage eller melde en uønsket hendelse på, er til tjenesteyter, behandler eller primærkontakt. Hvis saken ikke kan avklares på dette nivået, løftes saken til nærmeste leder, for eksempel avdelingsleder. På trinn tre finner vi virksomhetsledelse, før saken meldes til Statsforvalter, Helsetilsynet og/eller Ukom.
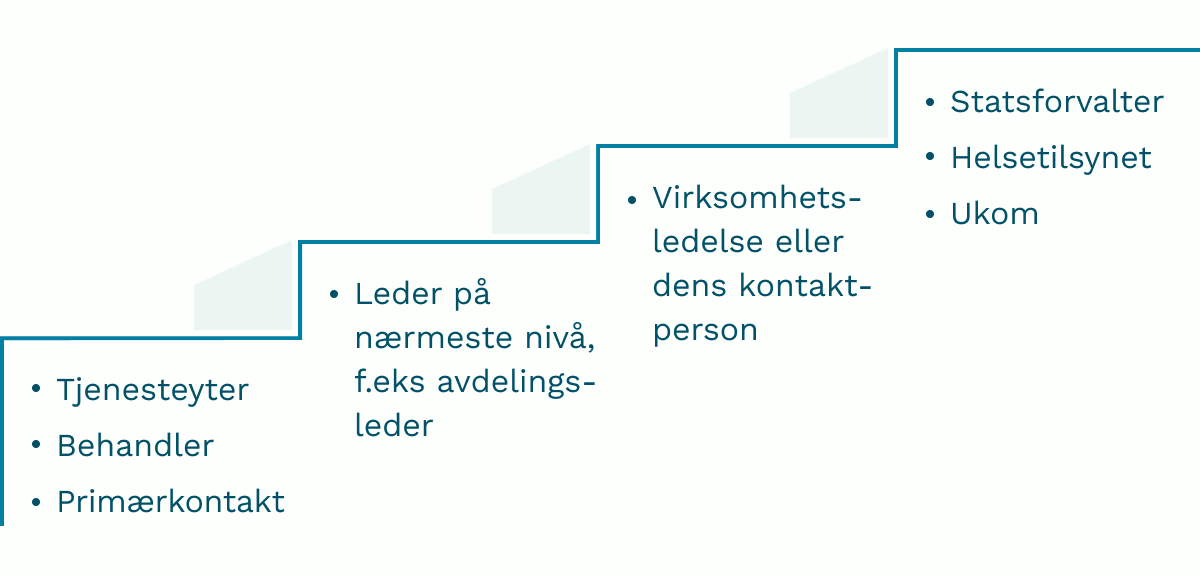
Førte hendelsen til uventet dødsfall eller svært alvorlig skade, kan man melde direkte til Helsetilsynet og/eller Ukom på helsenorge.no.
Hvis man er usikker på hvordan man kan gå frem, kan man ta kontakt med Pasient- og brukerombudet (POBO) på pasientogbrukerombudet.no for råd og veiledning.
For nærmere informasjon, se
https://www.helsetilsynet.no/tilsyn/varsel-om-alvorlige-hendelser/oversikt/ (helsetilsynet.no)
Kontaktperson
En kontaktperson er aktuelt særlig ved alvorlige hendelser, som krever mer oppfølging over tid. Dette vil gi pasient, bruker og/eller pårørende en fast kontakt å forholde seg til gjennom hele forløpet. Kontaktperson kan også være nyttig der det er risiko for mindre alvorlige, men gjentakende hendelser, for eksempel knyttet til underernæring.
Oppnevnelsen av en kontaktperson har flere deltakere i prosjektet Ivaretakelse vært opptatt av. Pasientrepresentanter i Varselutvalget har også ment at det er viktig at pasienter, brukere og pårørende har få personer å forholde seg til [6]. Litteraturen poengterer at det bør være noen tilgjengelig når pasienten eller familien trenger det, selv når timingen er ubeleilig [25] [7].
En kontaktperson kan sikre god dialog mellom virksomheten og den eller de som er utsatt for en uønsket hendelse. Kontaktpersonen er en del av den ordinære organisasjonen og ikke en ny type stilling. Den er bindeledd mellom tjenestene og de berørte i oppfølgingen, men skal ikke nødvendigvis gjennomføre viktige samtaler med pasient, bruker og/eller pårørende. Kontaktpersonen er en koordinator, og må ikke brukes til å frita andre for ansvar. Kontaktpersonen kan imidlertid også selv være leder eller pasientansvarlig.
Rollen til kontaktpersonen innebærer å:
- ha god kjennskap til saken og ivaretakende kommunikasjonsevner
- gi oppdatert og løpende informasjon om videre plan for pasient eller bruker, saksgang, hvordan hendelsen blir fulgt opp og hvordan den vil bli/er brukt til forbedring
- formidle pasient, bruker og/eller pårørendes behov for å sikre de berørte nødvendig og forsvarlig oppfølging etter hendelsen
- svare på spørsmål fra de berørte og/eller videreformidle spørsmål og svar ved behov
- være tilgjengelig for henvendelser fra de berørte etter nærmere avtale
En forutsetning er at oppgaver og roller er klart definert og kjent og at virksomheten legger til rette for at kontaktpersonen skal kunne utføre oppgavene.

1. Moore, J., M. Bismark, and M.M. Mello, Patients' Experiences With Communication-and-Resolution Programs After Medical Injury. JAMA Intern Med, 2017. 177(11): p. 1595-1603.
2. Byrth, J., et al., Health professionals' perceptions and experiences of open disclosure: a systematic review of qualitative evidence. JBI Evidence Synthesis, 2012. 10(42): p. 1-13.
3. Harrison, R., et al., Enacting open disclosure in the UK National Health Service: A qualitative exploration. J Eval Clin Pract, 2017. 23(4): p. 713-718.
4. West, M., Compassionate Leadership: Sustaining wisdom, humanity and presence in health and social care’. 2021: Swirling Leaf Press.
5. Norsk Pasientskadeerstatning, Samsvar mellom pasientskader og saker som er meldt i avvikssystemer på sykehus. 2023.
6. Varselutvalget, Fra varsel til læring og forbedring. Rapport fra utvalg oppnevnt for å vurdere varselordningene til Statens helsetilsyn og Statens undersøkelseskommisjon for helse- og omsorgstjenesten. 2023.
7. Birks, Y., et al., An exploration of the implementation of open disclosure of adverse events in the UK: a scoping review and qualitative exploration. 2014, Health Services and Delivery Research NIHR Journals Library: Southampton (UK).
8. McVeety, J., et al., Patient and family member perspectives of encountering adverse events in health care: a systematic review. JBI Evidence Synthesis, 2014. 12(7): p. 315-373.
9. Hågensen, G., et al., The struggle against perceived negligence. A qualitative study of patients’ experiences of adverse events in Norwegian hospitals. BMC Health Services Research, 2018. 18(1): p. 302.
10. Prentice, J.C., et al., Association of open communication and the emotional and behavioural impact of medical error on patients and families: state-wide cross-sectional survey. BMJ Quality & Safety, 2020. 29(11): p. 883-894.
11. Sattar, R., J. Johnson, and R. Lawton, The views and experiences of patients and health-care professionals on the disclosure of adverse events: A systematic review and qualitative meta-ethnographic synthesis. Health Expect, 2020. 23(3): p. 571-583.
12. Ukom, Pårørende sikrer trygg behandling. Funn fra Ukoms rapporter om ivaretakelse og involvering. 2024, Statens undersøkelseskommisjon for helse- og omsorgstjenesten.
13. Kirkehei, I. and M. Tinnå, Kommunikasjon med pasienter og pårørende i etterkant av uønskede hendelser. 2012, Folkehelseinstituttet.
14. Prothero, M.M. and J.M. Morse, Eliciting the Functional Processes of Apologizing for Errors in Health Care: Developing an Explanatory Model of Apology. Glob Qual Nurs Res, 2017. 4: p. 2333393617696686.
15. Mira, J.J., et al., Lessons learned for reducing the negative impact of adverse events on patients, health professionals and healthcare organizations. International Journal for Quality in Health Care, 2017. 29(4): p. 450-460.
16. Bucknall, T.K., et al., Engaging patients and families in communication across transitions of care: an integrative review protocol. J Adv Nurs, 2016. 72(7): p. 1689-700.
17. Ock, M., et al., Frequency, Expected Effects, Obstacles, and Facilitators of Disclosure of Patient Safety Incidents: A Systematic Review. J Prev Med Public Health, 2017. 50(2): p. 68-82.
18. Mazor, K.M., et al., More than words: patients' views on apology and disclosure when things go wrong in cancer care. Patient Educ Couns, 2013. 90(3): p. 341-6.
19. Ock, M., et al., Frequency, Expected Effects, Obstacles, and Facilitators of Disclosure of Patient Safety Incidents: A Systematic Review. J Prev Med Public Health, 2017. 50(2): p. 68-82.
20. Schrøder, K., A. Janssens, and E.A. Hvidt, Adverse events as transitional markers - Using liminality to understand experiences of second victims. Social Science & Medicine, 2021. 268.
21. Øyri, S.F., et al., Learning from experience: a qualitative study of surgeons' perspectives on reporting and dealing with serious adverse events. BMJ Open Qual, 2023. 12(2).
22. Harrison, R., et al., The missing evidence: a systematic review of patients' experiences of adverse events in health care. Int J Qual Health Care, 2015. 27(6): p. 424-42.
23. Dwyer, T.A., et al., Evaluation of a patient and family activated escalation system: Ryan's Rule. Aust Crit Care, 2020. 33(1): p. 39-46.
24. Mira, J.J., Recommendations for providing an appropriate response when patients experience an adverse event with support for healthcare's second and third victims. 2015: ISBN 978-84-608-4017-6. p. 27.
25. Amori, G. and P.L. Popp, The timing of early resolution: Working at the patient's pace. Journal of Healthcare Risk Management, 2007. 27(3): p. 19-23.