Følge opp nasjonale og internasjonale føringer for pasient- og brukersikkerhet
Prosjektet Ivaretakelse av pasienter, brukere, pårørende og medarbeidere ved uønskede hendelser har sitt utspring i oppfølgingen av Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring 2019 – 2023 [1]. Pasientsikkerhetskultur og arbeidsmiljø var løftet fram som en av tre nye nasjonale satsinger. Prosjektet adresserer både
- bedre arbeidsmiljø for medarbeidere gjennom bedre ivaretakelse
- betydningen av god ivaretakelse for å skape en kultur preget av åpenhet, læring og forbedring
Vektlegging av disse områdene er videreført og forsterket i Nasjonal helse- og samhandlingsplan 2024-2027 [2]. Det nasjonale faglige rammeverket for bedre pasient- og brukersikkerhet i denne planen har tre hovedmål:
- trygt å melde
- systematisk læring og forbedring
- færre skader
Blant virkemidlene for å nå målene fremheves:
- psykologisk trygghet, kultur og arbeidsmiljø
- ledelse
- pasient-, bruker- og pårørendeinvolvering
Disse målene og virkemidlene har vært sentrale temaer i prosjektet Ivaretakelse, som denne guiden også viser. Nasjonal helse- og samhandlingsplan nevner spesifikt viktigheten av "at også fagfolkene blir godt ivaretatt fra ledelsens side" etter uønskede hendelser (s. 97).
Verdens helseorganisasjons (WHOs) Global Patient Safety Action Plan 2021-2030 [3] understreker de samme punktene. Trygghetskultur ("safety culture") er et grunnleggende prinsipp i planen. Både pasienter, brukere, pårørende og medarbeidere skal være trygge. Trygghet inkluderer også psykologisk trygghet, det å kunne si fra uten frykt for negative konsekvenser. Når det gjelder brukerinvolvering, skriver WHO at "pasienters og pårørendes engasjement og adgang til å kunne påvirke er trolig det viktigste virkemiddel for bedre pasientsikkerhet», og at dette gjelder ikke minst de som har vært utsatt for uønskede hendelser (s. 40).
Utfordringer og faglige begrunnelser
Det skjer mange uønskede hendelser
Hvert år er det mange pasienter og brukere som skades i helse- og omsorgstjenestene. I snitt ett av ti sykehusopphold i høyinntektsland resulterer i skade ifølge WHO og OECD [3] [4]. Cirka 50 % av disse regnes som mulig å forhindre [5]. I 2022 var det pasientskade ved 12,6 % av somatiske opphold i norske sykehus målt ved GTT [6]. Tallene har variert noe over de siste årene, men det har kun vært en mindre reduksjon i antall skader totalt siden 2012, da tallet lå på 13,7 %. Vi har ikke tall for kommunale helse- og omsorgstjenester, og heller ikke for psykisk helsevern. I tillegg til skader av varierende alvorlighetsgrad er det andre uønskede hendelser som nestenulykker og feildiagnoser.
Uønskede hendelser medfører store kostnader ─ og lidelser
I OECD-landene er 12-15 % av kostnadene i sykehus knyttet til håndtering av pasientsikkerhetssvikt [4]. Dette tallet omfatter ikke pasientsikkerhetssvikt i primærhelsetjenesten som resulterer i sykehusinnleggelse og kostnadene det innebærer. Man regner med at halvparten av uønskede hendelser oppstår i primærhelsetjenesten, og står for 6 % av sykehusinnleggelsene i OECD-landene [7].
Uønskede hendelser medfører ikke minst store menneskelige kostnader. De involverte – både pasienter, brukere, pårørende og medarbeidere - kan oppleve store konsekvenser helsemessig, både fysisk og psykisk, økonomisk og på annen måte [8].
- Konsekvensen av en uønsket hendelse kan variere fra helt ubetydelig til i verste fall død. Forebygging av hendelser i EU som kunne vært forhindret, antar WHO kunne spart 3,2 millioner dager med sykehusinnleggelse, 260 000 tilfeller av varig uførhet og 95 000 dødsfall [8].
- En amerikansk studie av langtidskonsekvensene viste at halvparten av de intervjuede fortsatt var sinte og frustrerte mer enn 5 år etterpå, ofte fordi de ikke hadde fått informasjon eller en beklagelse. To-tredjedeler hadde fortsatt fysiske skadevirkninger og en-tredjedel sterke psykiske reaksjoner [9].
- Statens helsetilsyn skriver at pårørende reagerer ulikt, men at de møter pårørende som ofte har opplevd et smertelig tap og som er sterkt berørte. Noen er sinte og fortvilte på helsetjenesten. Hvordan de er blitt møtt har stor betydning for hvilke reaksjoner de har i etterkant av et tap [10]. Det samme rapporterer Statens undersøkelseskommisjon for helse- og omsorgstjenesten (Ukom) [11].
- Helsepersonell kan også bli sterkt preget. Reaksjoner kan være at selvbildet endres, at man isolerer seg og føler skam og smerte. Noen forlater yrket. Andre konsekvenser kan være sykefravær, mer defensiv praksis [12] [13] [14], utbrenthet, angst og depresjoner [15-19]. En OECD-rapport skriver at helsepersonell ligger 30 % over andre yrker når det gjelder angst og depresjon, og at å være involvert i uønskede hendelser er en viktig risikofaktor [4].
For virksomheter kan konsekvensene være sykefravær, høy turnover, mindre tillit og svekket omdømme.
Bedre ivaretakelse kan gi gevinster på flere områder
Hovedintensjonene for arbeidet med denne guiden om ivaretakelse ved uønskede hendelser har vært å oppnå
- bedre støtte for de involverte
- en mer åpen og lærende kultur
Dette vil i neste rekke kunne avverge pasientskader.
I tillegg vil bedre ivaretakelse kunne bidra til [8] [9] [20]
- mindre sykefravær, både hos berørte pasienter, brukere og pårørende som er i arbeid og hos medarbeidere
- mindre turnover blant helsepersonell, som igjen vil gi mer kontinuitet, bedre pasientsikkerhet og mindre behov for nyrekruttering
- mindre bruk av defensiv praksis
- bedre pasient-, bruker- og pårørendeopplevelser
- bedre omdømme for helse- og omsorgstjenesten
- økonomiske besparelser
Bedre ivaretakelse er et forbedringstiltak som ikke krever store reformer eller ressurstilførsler. Ved større bevissthet på viktigheten av dette og visse tilpasninger i vanlig praksis, kan man oppnå mange gevinster.
Psykologisk trygghet er sentralt
En forutsetning for en åpen og lærende kultur er psykologisk trygghet. Psykologisk trygghet øker villigheten til å melde og lære av uønskede hendelser [21-23]. God ivaretakelse er en av faktorene som kan fremme psykologisk trygghet. Det bidrar til å skape "et trygt rom" for helsepersonell å dele opplevelser etter uønskede hendelser [24].
Det motsatte er også tilfelle, mangelfull ivaretakelse er en hindring for psykologisk trygghet og for å skape en åpen og lærende kultur [25].
- Åpenhet og læring i forbindelse med uønskede hendelser blir vanskelig, hvis medarbeidere opplever at en selv eller kollegaer ikke blir støttet når det går galt. Det påvirker arbeidsmiljøet og kulturen, og kan føre til at man ikke snakker om feil og forbedringsmuligheter [26].
- Ivaretakelse innebærer, i tillegg til støtte, også anledning for de berørte å formidle sitt perspektiv og bli hørt i trygge omgivelser. Når de berørte ikke blir involvert i etterkant av en hendelse, eller det ikke oppleves trygt å snakke åpent, går man glipp av viktig innsikt om svakheter og forbedringsmuligheter i tjenesten.
Får man til et trygt, åpent, og lærende miljø vil det på sin side gi gunstige betingelser for ivaretakelse. Det blir en god sirkel.
Betydningen av psykologisk trygghet for åpenhet, læring og forbedring, og barrierene som står i veien for dette, er utdypet i kapitlene om ledelse og kultur.
Pasienter, brukere, pårørende og medarbeidere savner ofte å bli bedre ivaretatt
Hvordan uønskede hendelser blir håndtert og hvordan de involverte blir fulgt opp og ivaretatt, har stor betydning både på kort og lengre sikt. Et viktig tema i internasjonale studier, og i pasienthistorier, er at pasienter, brukere og pårørende savner at behandlerne og virksomhetene "tar ansvar" etter uønskede hendelser. Dette innebærer at de erkjenner at det er skjedd en uønsket hendelse og iverksetter tiltak for å følge opp det inntrufne. Et annet tema som går igjen, er ønsket om å bli møtt med respektfull kommunikasjon og å bli lyttet til [27].
Også pasienter i Norge opplever mangelfull ivaretakelse etter uønskede hendelser, som vist i pasienthistorier, forskning og diskusjoner i prosjektet Ivaretakelse. Pasienter forteller hvordan de etter en uønsket hendelse savnet åpenhet, støtte og at noen tok ansvar for å håndtere situasjonen [28]. Mangelfull ivaretakelse oppleves som "et dobbelt tillitsbrudd" - først den alvorlige hendelsen, og deretter dårlig oppfølging. De berørte har blandede erfaringer med møter med helsetjenesten etter alvorlige hendelser, blant annet opplever noen det slik at helsetjenesten håndterer dette som en formalitet [29].
Ukom skriver at i alle sine undersøkelser har pårørende uttalt at de opplevde mangelfull ivaretakelse fra helse- og omsorgstjenesten. I noen av undersøkelsene ble ikke de pårørende kontaktet i det hele tatt av tjenesten [11].
Helsepersonell forteller også om mangelfull støtte. I en stor nasjonal undersøkelse i USA opplevde 64 % at det manglet støtte for helsepersonell etter uønskede hendelser. Slikt tallmateriale har vi ikke i Norge, men det finnes kvalitative studier. De fleste kirurger i en norsk studie fortalte det manglet personlig støtte i forbindelse med gjennomgang og læring av hendelser. Slike gjennomganger ("M&M – Morbidity and Mortality") manglet i tillegg struktur og regelmessighet [19]. Overfor Varselutvalget presiserte profesjonsorganisasjonene betydningen av god oppfølging etter uønskede hendelser. Det ble etterlyst bedre opplæring og rutiner for blant annet det å be om unnskyldning [29].
Behov for et helhetlig perspektiv
Nyere tilnærminger og litteratur tar et mer helhetlig perspektiv enn tidligere på ivaretakelse ved uønskede hendelser. Uønskede hendelser er komplekse og krever en samordnet tilnærming som innbefatter samarbeid med pasienter, brukere, og pårørende og mellom en rekke nivåer: myndigheter, ledere i helsetjenesten og utdanningsinstanser [8] [30].
Tidligere har first victim og second victim, som det omtales i litteraturen, stort sett vært behandlet adskilt. Med first victim menes berørte pasienter, brukere og pårørende, mens second victim refererer til helsepersonell og andre medarbeidere. (For mer om begrepsbruken i denne guiden, se [31].) Det har vært relativt lite litteratur som omhandler begge grupper samtidig. Håndtering på systemnivå i tjenesten er også gjerne delt mellom forskjellige stabsfunksjoner: pasientsikkerhet/kvalitet og HR/bedriftshelsetjeneste. Men det synes å være økende oppmerksomhet på å se konsekvenser av uønskede hendelser og tiltak for first og second victims i sammenheng. Bedre ivaretakelse av medarbeidere vil for eksempel sannsynligvis også bety bedre støtte til pasienter, brukere og pårørende, blant annet fordi det fremmer åpenhet om hendelser.
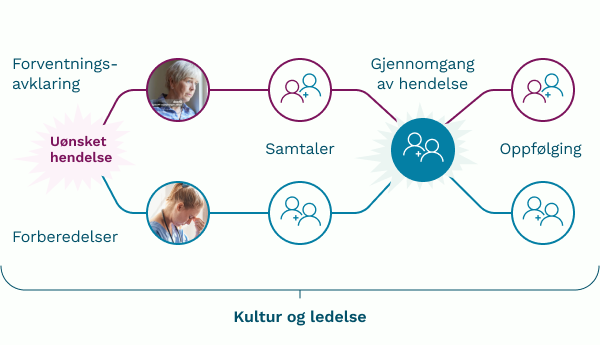
Et slikt helhetlig perspektiv har vært viktig for dette arbeidet. Samme uønskede hendelse berører jo begge gruppene. Prosessene for håndtering løper parallelt. Og god håndtering innebærer også god samhandling mellom aktørene.
1. Helsedirektoratet, Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring 2019 – 2023. 2019.
2. Regjeringen, Nasjonal helse- og samhandlingsplan 2024–2027— Vår felles helsetjeneste. 2024, Meld. St. 9 (2023-2024)
3. World Health Organization, Global patient safety action plan 2021–2030: towards eliminating avoidable harm in health care. 2021, World Health Organization: Geneva.
4. de Bienassis, K., L. Slawomirski, and N.S. Klazinga, The economics of patient safety Part IV: Safety in the workplace. OECD Health Working Papers, 2021.
5. Schwendimann, R., et al., The occurrence, types, consequences and preventability of in-hospital adverse events - a scoping review. BMC Health Serv Res, 2018. 18(1): p. 521.
6. Helsedirektoratet, Pasientskader i Norge 2022 - Målt med Global Trigger Tool. 2023.
7. Auraaen, A., The economics of patient safety in primary and ambulatory care: Flying blind. , in OECD Health Working Papers. 2018: Paris: Organisation for Economic Co-operation and Development.
8. Liukka, M., et al., Action after Adverse Events in Healthcare: An Integrative Literature Review. Int J Environ Res Public Health, 2020. 17(13).
9. Ottosen, M.J., et al., Long-Term Impacts Faced by Patients and Families After Harmful Healthcare Events. Journal of patient safety, 2021. 17(8): p. e1145-e1151.
10. Statens helsetilsyn, Pasient- og pårørendeperspektiv ved alvorlige hendelser. Eksempler og tilsynserfaringer fra Statens helsetilsyns arbeid med varsler om alvorlige hendelser i 2018. 2019. p. 56.
11. Ukom, Pårørende sikrer trygg behandling. Funn fra Ukoms rapporter om ivaretakelse og involvering. 2024, Statens undersøkelseskommisjon for helse- og omsorgstjenesten.
12. Defensiv praksis kan ta forskjellige former, hvor de vanligste er unngåelsesatferd og sikringsatferd (avoidance and assurance). Eksempler er unngåelse av visse typer pasienter eller behandlinger der risikoen for uønskede pasienthendelser er stor, eller foreskriving av flere undersøkelser og diagnostiske tester for å være på den sikre siden. Se f.eks. Manor, O., The impact of being involved in a medical adverse event on GP's (General Physicians) professional behavior in an ambulatory healthcare fund. 2017, Tilburg University.
En norsk studie fant at 73 % av legene som hadde fått en reaksjon fra tilsynsmyndigheten, mente reaksjonen var rimelig, men nesten en av fem praktiserte mer bruk av tester og henvisninger etter en klage, og 25 % mente klagen hadde gjort dem mer enstelig som lege. Førde, R. and O.G. Aasland, Is imperfection becoming easier to live with for doctors? Clinical Ethics, 2017.
13. Manor, O., The impact of being involved in a medical adverse event on GP's (General Physicians) professional behavior in an ambulatory healthcare fund. 2017, Tilburg University.
14. Førde, R. and O.G. Aasland, Is imperfection becoming easier to live with for doctors? Clinical Ethics, 2017. 12(1): p. 31-36.
15. Busch, I.M., et al., Psychological and Psychosomatic Symptoms of Second Victims of Adverse Events: a Systematic Review and Meta-Analysis. J Patient Saf, 2020. 16(2): p. e61-e74.
16. Kirkehei, I.L.A., Tinnå M, Helsepersonell som har vært involvert i uønskede hendelser. Et systematisk litteratursøk. Notat fra Kunnskapssenteret. 2012, Nasjonalt kunnskapssenter for helsetjenesten: Oslo.
17. Schrøder, K., A. Janssens, and E.A. Hvidt, Adverse events as transitional markers - Using liminality to understand experiences of second victims. Social Science & Medicine, 2021. 268.
18. Seys, D., et al., Health Care Professionals as Second Victims after Adverse Events:A Systematic Review. Evaluation & the Health Professions, 2013. 36(2): p. 135-162.
19. Øyri, S.F., et al., Learning from experience: a qualitative study of surgeons' perspectives on reporting and dealing with serious adverse events. BMJ Open Qual, 2023. 12(2).
20. Slawomirski, L.K., Niek, The Economics of Patient safety, From analysis to action. 2020, OECD.
21. Appelbaum, N.P., et al., The effects of power, leadership and psychological safety on resident event reporting. Med Educ, 2016. 50(3): p. 343-50.
22. Edmondson, A., Psychological Safety and Learning Behavior in Work Teams. Administrative Science Quarterly, 1999. 44(2): p. 350-383.
23. Edmondson, A.C., Learning from failure in health care: frequent opportunities, pervasive barriers. Quality and Safety in Health Care, 2004. 13(suppl 2): p. ii3-ii9.
24. Schrøder, K., et al., Evaluation of’the Buddy Study’, a peer support program for second victims in healthcare: a survey in two Danish hospital departments. BMC Health Services Research, 2022. 22(1).
25. Murray, J.J.S., Bryan Gale, Sarah Mossburg Ensuring Patient and Workforce Safety Culture in Healthcare, in PSnet Collection - Patient Safety Network. 2024, AHRQ Agency for Healthcare Research and Quality. U.S. Department of Health and Human Services.
26. Danielsson, M., et al., The professional culture among physicians in Sweden: potential implications for patient safety. BMC Health Serv Res, 2018. 18(1): p. 543.
27. Southwick, F.S., N.M. Cranley, and J.A. Hallisy, A patient-initiated voluntary online survey of adverse medical events: the perspective of 696 injured patients and families. BMJ Qual Saf, 2015. 24(10): p. 620-9.
28. Hågensen, G., et al., The struggle against perceived negligence. A qualitative study of patients’ experiences of adverse events in Norwegian hospitals. BMC Health Services Research, 2018. 18(1): p. 302.
29. Varselutvalget, Fra varsel til læring og forbedring. Rapport fra utvalg oppnevnt for å vurdere varselordningene til Statens helsetilsyn og Statens undersøkelseskommisjon for helse- og omsorgstjenesten. 2023.
30. Mira, J.J., et al., Lessons learned for reducing the negative impact of adverse events on patients, health professionals and healthcare organizations. International Journal for Quality in Health Care, 2017. 29(4): p. 450-460.
31. First victims er pasienter, brukere og pårørende som utsatt for eller berørt av en uønsket hendelse. Second victims er helsepersonell og andre medarbeidere som er involvert i en uønsket hendelse. Begrepene er mye brukt, og samtidig noe omstridt. (Noen bruker også begrepet "third victim", som er helse- eller omsorgsvirksomheten der den uønskede hendelsen har funnet sted.)
Siden disse begrepene også er vanskelige å finne gode norske betegnelser for, bruker denne guiden hovedsakelig "pasienter, brukere og pårørende", og "helsepersonell og andre medarbeidere", eller bare medarbeidere, i stedet for first og second victims. Unntak er når litteraturen det refereres til bruker disse begrepene.